1. De meest relevante punten
- Twee verschillende wormsoorten veroorzaken cutane larva migrans
- Ancylostoma (mijnworm) geeft een heftig jeukende slangvormige huiduitslag: larva cutanea migrans / creeping eruption. De larven sterven in de epidermis van de huid en de huidafwijking geneest spontaan binnen een paar maanden.
- Strongyloides stercoralis (rondworm) veroorzaakt een symptoomloze lineaire huiduitslag, larva currens, en migreert naar de dunne darm. Door auto-infectie kan de rondworm levenslang in het lichaam verblijven en complicaties geven.
- De larven dringen de intacte huid binnen als men met blote voeten op besmette grond loopt of op het strand zit.
- Zie ook onderwerpen Mijnworminfectie en Strongyloides stercoralis.
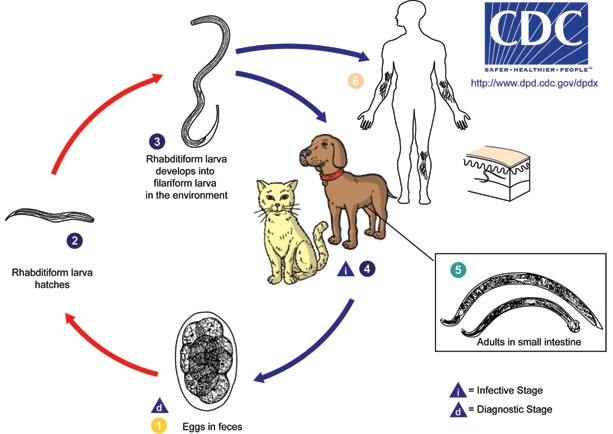
Meest voorkomende verwekkers zijn de larven van de mijnworm (Ancylostoma braziliense en Ancylostoma caninum) en de rondworm (Strongyloides stercoralis)
- Ancylostoma komt endemisch voor in (sub-)tropische gebieden.
- Strongyloides stercoralis is zeer prevalent in Zuidoost-Azië, maar ook in Zuid- en Midden-Amerika (o.a. Brazilië, Suriname) en sub-Sahara Afrika.
- Larven van beide wormen penetreren de huid, meestal door lopen op blote voeten of zitten op het strand.
- Ancylostoma kan de intacte huid penetreren, maar omdat de mens niet de natuurlijke gastheer is, overlijden de larven binnen enkele weken.
- Strongyloides kunnen wel overleven in het menselijk lichaam en verspreiden zich via de bloedbaan naar de longen, waar ze opgehoest worden en vervolgens ingeslikt worden. In de dunne darm groeien de larven uit tot volwassen wormen.
- De levenscycli van Ancylostoma en Strongyloides worden onder de betreffende onderwerpen uitgebreider beschreven.
- Het klinisch beloop van larva migrans hangt af van de verwekker, zie hiervoor de tabel.
- In zeldzame gevallen kan larva cutanea migrans ook pulmonale klachten geven, mogelijk ten gevolge van een allergische type 1 overgevoeligheidsreactie (Löfflersyndroom).
- Een bacteriële superinfectie met Staphylococcus aureus is mogelijk.
Tabel: Overzicht van de twee vormen van larva migrans: larva migrans en larva currens
| Larva cutanea migrans | Larva currens | |
| Verwekker | Larven van mijnworm Ancylostoma braziliense en Ancylostoma caninum | Larven van rondworm Strongyloides stercoralis |
| Klinisch beeld | Heftig jeukende serpigineuze huiduitslag, soms met bullae direct na tropenbezoek | Symptoomloze lineaire, brede huiduitslag, intermitterend voor enkele uren; mogelijk lang na eerder verblijf in de tropen |
| Snelheid van migreren | Enkele millimeters tot enkele centimeters per dag | 10 cm per uur |
| Voorkeurslocatie | Voeten, handen en billen | Perianaal, romp, bovenbenen |
| Infestatie | Beperkt tot epidermis | Via circulatie of de longen naar tractus digestivus. |
| Beloop | In principe self-limiting; mens is niet-natuurlijke gastheer | Kan chronisch aanhouden met auto-infectie vanuit larven in tractus digestivus |
| Complicaties | Secundaire bacteriële infectie | Hyperinfectie bij immuundeficiëntie |
| Aanvullend onderzoek | Niet noodzakelijk; soms eosinofilie in bloed | Feces-onderzoek, soms eosinofilie in bloed |
| Behandeling | In geval van forse jeuk ivermectine eenmalig per os, of alternatief albendazol 400 mg 2 dd per os gedurende 3 dagen | Ivermectine eenmalig per os, of alternatief albendazol 400 mg 2dd per os gedurende 3 dagen |
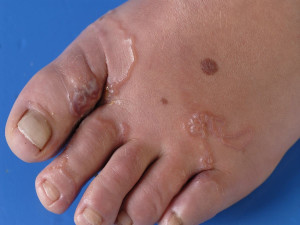
Larva cutanea migrans Bron: Huidziekten.nl
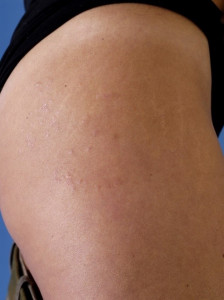
Larva currens
Bron: Huidziekten.nl
- Aanvullend onderzoek
- Larva cutanea migrans: klinisch beeld
- Larva currens: Strongyloides-serologie
- Eosinofilie kan worden gezien, maar is aspecifiek
- Behandeling larva cutanea migrans (i.o.m. patiënt bij klachten)
- Volwassenen en kinderen:
- 1e keus: ivermectine 0.2 mg/kg eenmalig, evt. dosis herhalen
- 2e keus: albendazol 1dd400 mg gedurende 5 dagen
- Adviseer inname van albendazol met vettige maaltijd
- Volwassenen en kinderen:
- Behandeling larva currens
- Volwassenen en kinderen >6 jaar:
- 1e keus: ivermectine 0.2 mg/kg/dag gedurende 2 dagen (> 15 kg)
- 2e keus: albendazol 2dd400 mg gedurende 7 dagen
- Kinderen < 6 jaar
- 1e keus: ivermectine 0.2 mg/kg/dag gedurende 2 dagen, niet bij kinderen < 15 kg
- 2e keus: albendazol 2dd7,5 mg/kg (max. 2dd400 mg) gedurende 7 dagen
- Adviseer inname van albendazol met vettige maaltijd
- Volwassenen en kinderen >6 jaar:
- Verwijzing
- Larva cutanea migrans: goed behandelbaar in huisartsenpraktijk
- Larva currens / vermoeden Strongyloides-infectie, verwijs naar internist-infectioloog bij:
- Immuunstoornis / immuunsuppressie
- Vermoeden hyperinfectie: koorts, wheezing, hoesten of buikpijnklachten met hepatosplenomegalie
- Vermoeden op co-infectie (bijv. filariasis)
-
- Profylaxe
Afraden van lopen op blote voeten in tropische gebieden. Niet zonder handdoek op strand liggen
- Profylaxe
- Beeching N, Gill G. Tropical Medicine – Lecture notes (7th edition). Chichester: Wiley Blackwell, 2014. p 201-202.
- CDC: Cutaneous larva migrans.
- Huidziekten.nl: Larva cutanea migrans.
- Huidziekten.nl: Larva currens.
- Purdy KS, Langley RG, Webb AN, Walsh N, Haldane D. Cutaneous larva migrans. 2011;377(9781):1948
- Van Genderen P, van Hellemond J, Overbosch D, Slobbe L, Wismans P. Na de reis. EYing; 2019
- Ang CC. Images in clinical medicine. Cutaneous larva migrans. N Engl J Med. 2010 Jan 28;362(4):e10
- Booij M te, Jong E de, Bovenschen HJ. Löffler syndrome caused by extensive cutaneous larva migrans: a case report and review of the literature. Dermatol Online J. 2010;16(10):2
- Buikhuisen WA, Wetsteyn JC, Gool T van, Kager PA. Recurrent, itching and creeping skin lesions in (former) travellers to the tropics: strongyloidiasis. Ned Tijdschr Geneeskd. 2002;146(10):477-81
- Grobusch MP, et al. AMC Richtlijn Behandeling van Importziekten en Parasitaire infecties. AMC; 2017.
- Behandelrichtlijn Worminfecties. 2019.
- Nederlandse Vereniging voor Parasitologie. Therapierichtlijn Parasitaire infecties. 2016.
Cutane larva migrans, larva migrans cutanea, creeping eruption, sand-worm disease, mijnworm, ancylostoma, Löfflersyndroom, worm, wormen, strongyloides stercoralis, larva currens, eosinofilie